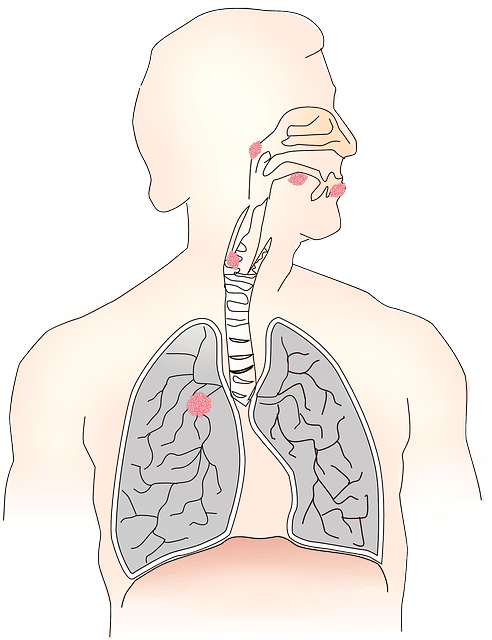
肺がんは、咳や胸の痛みなどの症状を引き起こすことがあります。症状や治療法は、がんの進行状況や広がり具合によって異なることがあります。
肺がんは、米国におけるがん死亡の主な原因です。肺がんは肺に発生するがんであり、体の他の部位に転移する可能性があります。
肺がんの初期症状はわずかなものですが、早く診断されればされるほど、治療の選択肢や考えられる結果が良くなります。
肺がんは、主に手術、化学療法、放射線療法で治療されます。新しい治療法としては、免疫療法や標的療法があります。
肺がんについて、また現在進展している治療法について、詳しくご紹介します。
肺がんの症状は?
肺がんの初期症状
肺がんの初期は、必ずしも症状が出るとは限りません。初期症状が出た場合、息切れなどの兆候に加え、背中の痛みなど予期せぬ症状が出ることがあります。
背中の痛みは、腫瘍が肺を圧迫し、脊髄や肋骨に転移することで起こります。
肺がんのその他の初期症状としては、以下のようなものがあります:
・長引く咳、悪化する咳
・咳き込んでたんや血を吐き出す
・深く息をしたり、笑ったり、咳をしたりすると悪化する胸の痛み
・しわがれ声
・喘鳴
・脱力感・疲労感
・食欲不振・体重減少
・肺炎や気管支炎などの呼吸器感染症を繰り返す
肺がんの遅発性症状
肺がんのその他の症状は、新しい腫瘍が形成される場所によって異なります。末期の肺がんでは、すべての人がすべての症状を経験するわけではありません。
末期の症状には以下のようなものがあります:
・首や鎖骨のしこり
・特に背中、肋骨、腰の骨の痛み
・頭痛
・目眩
・平衡感覚の問題
・手足のしびれ
・肌や目の黄疸
・片方のまぶたが垂れ下がり、瞳孔が小さくなる
・片側の発汗の欠如
・肩こり
・顔面や上半身の腫脹
さらに、肺がん腫瘍がホルモンに似た物質を放出することがあり、腫瘍随伴症候群と呼ばれる様々な症状を引き起こすことがあります。症状は以下の通りです: :
・筋力低下
・吐き気と嘔吐
・高血圧
・高血糖
・精神錯乱
・発作
肺がんの原因は何ですか?
誰でも肺がんになる可能性がありますが、肺がんの90%は喫煙の結果です。
煙は、吸い込んだ最初の瞬間から肺の組織を傷つけます。一度ダメージを受けた肺細胞は、異常な動きをし始めます。そのため、肺がんのリスクが高まります。
小細胞肺がんは、ほとんどの場合、多量の喫煙と関連しています。禁煙すると、肺が回復し、肺がんのリスクが下がる可能性があります。
また、以下のような有害物質を吸い込むことで、肺がんのリスクを高めることができます:
・ラドン
・アスベスト
・アーセニック
・カドミウム
・クロム
・ニッケル
・一部の石油製品
・ウラン
米国肺協会によると、ラドンにさらされることは肺がんの第2位の原因です。
特に喫煙や他の発がん性物質にさらされている場合、遺伝的な遺伝子変異が肺がんを発症しやすくする可能性があることが研究により示されています。肺がんの原因が明らかでない場合もあります。
肺がんにはどのような種類があるのですか?
肺がんにはいくつかの種類があります。ほとんどの肺がんは、非小細胞肺がん(NSCLC)か小細胞肺がん(SCLC)のどちらかです。しかし、中には両方の細胞を含む腫瘍を持つ人もいます。
非小細胞肺がん(NSCLC): NSCLCは全症例の約80~85%を占めています。NSCLCにはいくつかの種類があります。ほとんどの種類のNSCLは、初期の段階で発見されれば、治療に効果があります。
肺扁平上皮型肺がん:NSCLCの全症例の約30パーセントは、呼吸器の通路を覆う細胞で始まります。これは扁平上皮がんと呼ばれます。
腺がん: このタイプは通常、肺の外側に形成されます。
上皮内腺がん(AIS): 肺の小さな気嚢から発生する、まれな腺がんの小さな集団です。攻撃性は低く、すぐに治療を必要としない場合もあります。
腺扁平上皮がん:このがんは、扁平上皮細胞と粘液産生細胞の混合物で発生します。
大細胞がん:大細胞がんは、NSCLCの中でも成長が早く、他のがん種に分類することができないません。
小細胞肺がん(SCLC): 肺がんの約15~20%がSCLCです。このタイプの肺がんは、NSCLCよりも攻撃性が高いです。SCLCは化学療法によく反応することが多いのですが、NSCLCに比べて治癒する可能性は低くなります。
中皮腫: このタイプの肺がんは、アスベストへさらされることと関連しています。ホルモン産生細胞(神経内分泌)にカルチノイド腫瘍が発生することで発症します。中皮腫は、侵攻性が高く、急速に増殖します。治療にはあまり反応しません。
肺がんの種類が生存率にどのように影響するかについては、こちらをご覧ください。
肺がんの危険因子
肺がんの危険因子は複数あることが知られています。これらは以下の通りです:
喫煙:喫煙は、肺がんの最大の危険因子です。これには、タバコ、葉巻、パイプが含まれます。タバコ製品には何千もの有毒物質が含まれています。米国疾病予防管理センター(CDC)によると、タバコを吸う人は、吸わない人に比べて肺がんになる可能性が15倍から30倍高い。
副流煙: 米国では毎年、喫煙経験のない約7,300人が、副流煙が原因の肺がんで死亡しています。
ラドンにさらされること: ラドンの吸入は、非喫煙者の肺がんの主な原因となっています。ラドンのリスクを減らすために、自宅のラドン濃度を検査するのは良いかもしれません。
アスベスト、ディーゼル排気ガスやその他の有毒物質へさらされること: 有害物質を吸い込むと、特に繰り返してこれらにさらされる場合、リスクが高まります。
肺がんの家族歴がある: 家族に肺がんの人がいると、肺がんのリスクが高くなります。
個人的に肺がんの既往歴がある : 過去に肺がんにかかったことがある場合、特に喫煙者は肺がんになりやすいと言われています。
胸部への放射線療法を受けたことがある: 放射線療法は肺がんのリスクを高める可能性があります。
肺がんと喫煙
喫煙者全員が肺がんになるわけではありませんし、肺がんになった人が全員喫煙者というわけでもありません。しかし、喫煙が最大の危険因子であることは間違いありません。10人中9人の肺がんの原因になっているのです。さらに、喫煙者でなくても影響を受けることがあります。副流煙も肺がんのリスクを高めます。
タバコだけでなく、葉巻やパイプの喫煙も肺がんと関係があります。喫煙量が多いほど、また喫煙期間が長いほど、肺がんを発症する可能性は高くなります。
元喫煙者にも肺がん発症のリスクはありますが、禁煙することでそのリスクはかなり低くなります。禁煙後10年以内に、肺がんで死亡するリスクは半分に下がります。
肺がんを診断する
肺がんの診断は、医師との会話と身体検査から始まります。医師は、あなたの健康歴や抱えている症状について確認します。また、診断を確定するための検査も必要です。以下のような検査があります:
画像検査: 画像検査:異常な腫瘤は、X線検査、MRI検査、CT検査、PET検査で確認することができます。これらの検査では、より詳細な情報を得ることができ、より小さな病変を見つけることができます。
喀痰細胞診: 咳をしたときに痰が出る場合、顕微鏡検査でがん細胞が存在するかどうかを調べることができます。
気管支鏡検査: 鎮静剤を使用した状態で、光を発する管を喉から肺に通し、肺の組織を詳しく調べます。
また、生体検査を行う場合もあります。生体検査とは、肺組織の小さなサンプルを採取し、それを顕微鏡で観察する方法です。生検は、腫瘍細胞ががんであるかどうかを判定することができます。生体検査は、以下のいずれかの方法で実施されることがあります:
縦隔鏡検査: 縦隔鏡検査では、医師が首の付け根を切開します。光を当てる器具を挿入し、手術器具を使ってリンパ節からサンプルを採取します。通常、病院で全身麻酔をかけて行われます。
肺針生検:この方法では、医師が胸壁から針を挿入し、疑わしい肺組織を採取します。針生検は、リンパ節の検査にも使用されます。通常、病院で行われ、リラックスできるように鎮静剤が投与されます。
生体検査の結果、がんが陽性であった場合、がんが広がっているかどうかを判断し、病期分類に役立てるために、骨のスキャンなどの追加検査が必要になる場合があります。
肺がんのステージ
がんのステージは、がんがどの程度広がっているかを示し、治療の指針になります。
肺がんを早期に診断し治療することで、治療が成功したり治癒したりする確率は格段に高くなります。肺がんは、初期の段階では明らかな症状が出ないため、転移してから診断されることが多いです。
非小細胞肺がん(NSCLC)の病期:
ステージ1:肺にがんが見つかっているが、肺の外には広がっていない。
ステージ2:肺とその近くのリンパ節にがんがある。
ステージ3:がんが肺と胸の真ん中にあるリンパ節にある。
ステージ3A: リンパ節にがんがあるが、がんが最初に成長し始めたのと同じ側の胸のリンパ節にのみある。
ステージ3B:がんが反対側の胸のリンパ節や鎖骨の上のリンパ節に広がっている。
ステージ4:がんが両肺、肺の周囲、または遠くの臓器に広がっている。
小細胞肺がん(SCLC)の病期:
SCLCには、限局期と拡大期の2つのステージがあります。限局期では、片方の肺や同じ側の胸の近くのリンパ節にのみがんが見つかります。
広範囲ステージは、がんが以下の部位に広がっていることを意味します:
・片方の肺全体
・反対側の肺
・反対側のリンパ節
・肺の周りの液体
・骨髄
・遠くの臓器
SCLCの約3人のうち2人は、がんが診断されたとき、すでに拡大期に入っています。
肺がんに対する治療法
肺がんの主な治療法は、腫瘍を取り除く手術と、がん細胞を殺すための化学療法や放射線治療です。時には、標的療法や免疫療法などの新しいがん治療法も用いられますが、これらの治療は通常は後期になってから行います。
非小細胞肺がん(NSCLC)の治療法は、原則として個人差があります。治療計画は、あなたの健康状態の具体的な詳細と、診断されたときのがんのステージによって異なります。
NSCLCの病期別の治療法には、通常、以下のようなものがあります:
NSCLCステージ1:肺の一部を切除する手術が必要な場合もあります。特に再発のリスクが高い場合は、化学療法が推奨されることもあります。がんはこの段階で発見されれば、最も治療しやすいと言われています。
NSCLCステージ2:肺の一部または全部を切除する手術が必要な場合があります。通常、化学療法が推奨されます。
NSCLCのステージ3:化学療法、手術、放射線療法を組み合わせた治療が必要になる場合があります。
ステージ4のNSCLC: 手術、放射線療法、化学療法、標的治療、免疫療法などの選択肢があります。
小細胞肺がん(SCLC)に対する選択肢には、手術、化学療法、放射線療法も含まれます。ほとんどの場合、がんが進行しすぎていて手術はできません。
肺がんと診断された場合、あなたのケアは、以下のような医師のチームによって管理される可能性が高いです:
・胸部と肺を専門とする外科医(胸部外科医)
・肺の専門医(呼吸器科医)
・腫瘍内科医
・放射線腫瘍医
治療法を決定する前に、すべての治療法について話し合いましょう。担当医はケアを調整し、お互いに情報を共有します。また、臨床試験についても担当医に相談するとよいでしょう。
臨床試験は、有望な新しい治療法へのアクセスを提供し、あなたの治療計画が行き詰まった場合の選択肢となり得ます。
進行した肺がんの患者さんの中には、治療を継続しないことを選択する人もいます。その場合でも、がんそのものではなく、がんの症状の治療に重点を置いた緩和ケア治療を選択することは可能です。
肺がんの症状に対する家庭での療法
家庭での療法はがんを治すものではありません。しかし、肺がんに伴う症状や治療の副作用を和らげるのに役立つものもあります。
以下のような方法があります:
マッサージ:マッサージは痛みや不安を和らげるのに役立ちます。マッサージ療法士の中には、がん患者を対象とする訓練を受けている人もいます。
鍼治療: 訓練を受けた施術者が行う場合、鍼灸治療は痛み、吐き気、嘔吐を和らげるのに役立つことがあります。ただし、血球数が少ない人や血液希釈剤を服用している人には安全ではありません。
瞑想: リラックスして黙想をすることで、ストレスを軽減し、生活の質全体を向上させることができます。
ヨガ:呼吸法、瞑想、ストレッチを組み合わせたヨガは、全体的に気分が良くなり、睡眠を改善するのに役立ちます。
カンナビスオイル: 大麻オイルの使用は、痛みを軽減し、吐き気や嘔吐を和らげ、食欲を増進させると主張する人がいます。しかし、これらの主張については、より多くの研究が必要です。さらに、大麻に関する法律は州によって異なるため、この選択肢は全国で利用できるわけではありません。
肺がんの人におすすめの食事
肺がんを最小限に抑える食事療法はありません。しかし、体に必要な栄養素をしっかり摂ることは大切です。
がん治療によって食欲がなくなることがあります。また、ビタミンを吸収しにくくなることもあります。特定の栄養素が不足している場合は、必要に応じて医師が食品やサプリメントについてアドバイスをします。
以下は、食事のヒントです:
食欲があるときはいつでも食べましょう。
食欲がないときは、1日の間ずっと少量の食事をとるようにしましょう。
体重を増やす必要がある場合は、低糖質で高カロリーの食べ物や飲み物を補給する。
消化器系を落ち着かせるために、ミントや生姜のお茶を飲みましょう。
胃がもたれやすい人や口内炎がある人は、辛いものを避けましょう。
便秘が気になる場合は、食物繊維の多い食品を増やしてください。
治療が進むにつれて、特定の食品に対する耐性が変化することがあります。また、副作用や栄養の必要性も変化することがあります。主治医と栄養について話し合うことは価値があります。また、栄養士や管理栄養士を紹介してもらうこともできます。
肺がんにかかった場合の食事の必要性を満たす方法はこちら
肺がんと平均寿命
原則として、がんの診断が早ければ早いほど、治療への反応もよくなります。
肺がんの生存率は、がんの種類と病期によって異なります。個人の余命は、診断時の年齢、全身の健康状態、がんの治療効果などの要因に影響されます。
SEERステージ別のNSCLの5年生存率の推定値は以下の通りです。:
限局型:60パーセント
局所型:33パーセント
遠方:6パーセント
すべてのSEERステージ: 23パーセント
小細胞肺がん(SCLC)は非常に侵攻性の高いがんです。限局期のSCLCの場合、5年生存率は14%です。生存期間中央値は16カ月から24カ月です。拡張期のSCLCの生存期間中央値は6カ月から12カ月です。
SCLCの長期の無病生存率は稀です。治療を行わない場合、SCLCの診断からの生存期間中央値は2〜4ヶ月に過ぎません。
がんの広がり具合にもよりますが、中皮腫の相対的な5年生存率は8~20%です。
生存率やその他の統計は、予想されることの大枠を示すものであることを念頭に置いてください。個人差が大きいため、主治医があなたの見通しについて相談するのに最も適切な人です。
近年、ステージ4の非小細胞肺がん(NSCLC)に対して、新しい治療法が承認されています。従来の治療法よりもはるかに長く生存している方もいらっしゃいます。
肺がんの合併症
肺がんは、合併症を引き起こす可能性があります。以下のようなものがあります:
感染症のリスクが高い: 肺がん患者は、肺炎、気管支炎、その他の感染症にかかるリスクが高くなります。
顔のむくみ: 肺に腫瘍があると、上半身の血流が制限され、顔が腫れることがあります。
肺の機能低下: 肺がんの患者さんでは、息切れや呼吸困難など、肺の機能が低下する症状が現れることがあります。
血栓ができる: 肺がんの患者さんは、特に下肢に血栓ができるリスクが高くなります。
血を吐く: 気道の炎症や腫瘍の影響により、血を吐くことがあります。
血液中のカルシウムの増加: 肺がんの場合、高カルシウム血症になることがあり、血液中のカルシウムが増加することがあります。
脊椎の圧迫: 腫瘍が脊椎を圧迫し、痛みや脱力感、歩行障害を引き起こすことがあります。
心臓の閉塞: 肺の腫瘍が心臓の血管を圧迫し、複数の深刻な心臓病を引き起こす可能性があります。
神経痛: 腫瘍があると、しびれや痛み、脱力感とともに、神経痛が起こることがあります。
嚥下障害: 肺がんが食道に転移し、嚥下障害を引き起こすことがあります。
肺がん予防のためのヒント
肺がんを確実に予防する方法はありません。しかし、次のような場合はリスクを減らすことができます:
禁煙する: 喫煙は肺がんの第一の危険因子です。喫煙は肺がんの最大の危険因子です。喫煙をやめることで、肺がんを発症する可能性を大幅に減らすことができます。
ラドンを避ける:ご自宅のラドン検査を受けることでラドンにさらされる量を減らし、肺がんのリスクを減らすことができます。
他のがんを引き起こす化学物質を避ける: がんの原因となる他の化学物質へさらされることを制限することで、がんへのリスクを低減することができます。
健康的な食生活を送る: 野菜や果物を多く含む食事をすることで、肺がんのリスクを低減できることを示す、信頼できる情報源があります。
まとめ
肺がんは、早期に発見された場合に最も治療効果が期待できます。残念ながら、肺がんの初期段階では、必ずしも症状が出るわけではありません。
肺がんの治療は、がんの種類や診断された病期によって異なります。治療には、手術、化学療法、放射線療法が行われることが多いです。新しい治療法は、肺がん患者の生存確率の向上に役立っており、臨床試験に参加することで、他の治療法が行き詰まった場合に有望視されることがあります。
肺がんを確実に予防する方法はありませんが、禁煙し、有害物質へさらされることを避けることで、肺がんの発症リスクを劇的に減らすことができます。

 有機栽培コーヒーは、単に健康に良いだけでなく、環境保護にも大きな役割を果たしています。環境に優しい農法を採用することで、私たちの地球にどのようなポジティブな影響があるのかを見てみましょう。
有機栽培コーヒーは、単に健康に良いだけでなく、環境保護にも大きな役割を果たしています。環境に優しい農法を採用することで、私たちの地球にどのようなポジティブな影響があるのかを見てみましょう。